

※厚労省のホームページから一部転載しています。


日本において、子宮頚がんによる死亡者数は増加しています。残念ながら、子宮頚がんの治療法には大きな進歩はなく、治療可能な早期での発見が重要です。
まずは子宮頚がんになる人が増えていることです。子宮頚がんはHPV(ヒトパピローマウィルス)というウィルスが子宮に感染することにより発症します。
このウィルスに感染する人が増えているということです。最近は20歳代、30歳代の若い年齢層に子宮頚がんが急増していますが、これは若い時にHPVに感染してしまう機会が増えているということを示しています。そのためには、20歳代、30歳代の人は積極的に子宮頚がん検診を受けていただきたいと思います。子宮頚がんは高齢者がなるがんではなく、いまや若年者のがんであるということを認識していただきたいと思います。
また、最近子宮頚がんワクチンを受ける人がほとんどいないことも増加の一因となっています。世界各国の報告からではワクチン接種後、子宮頚がんの前がん状態になる人が明らかに減少してきています。今後、日本だけが、子宮頚がんになる人が増加することが予想されています。
症状がなく検診を受けた場合、頚がんの場合、早期癌である0期、Ia期の占める割合は76%であるのに対し、症状があり、がんであった場合はこれら早期癌 の占める割合は12%にすぎないとの報告があります。症状のないうちに検診をうけることが大切であることが分かると思います。
子宮頚部のがん検診ではまず細胞診を行いますが、数秒で終わり痛みはありません。その結果が異常であれば、コルポスコープという顕微鏡のようなも ので子宮口の部分を拡大して観察し、病気の最も進んだ部分から組織を採取します。これと診察により進行期が診断され治療法が選択されます。 子宮体癌検診は子宮の中に細いブラシなどの細胞採取器具を挿入し、直接体部から細胞をとってきます。頚部の細胞診では体癌の診断は50%くらいしかできず、体癌の診断を行うためには体癌細胞診を行わなければなりません。
子宮体癌は体部の内膜から発生した癌で、頚癌と比較し日本人には少ない子宮癌ですが、最近は本邦でも増加傾向にあり、以前は9対1(頚癌対体癌)といわれていましたが、最近は大学によっては6対4にまで増加してきています。
体癌は頚癌と異なり女性ホルモン(エストロゲン)に依存する腫瘍で、妊娠の経験のない方、肥満の方、糖尿病、高血圧、閉経後の方に多く発生しますが、最近は閉経前の方も増えている印象があります。一般的には最後の妊娠後10年以降に発生することが多いのですが、それ以前に発症する方もいますので、生理以外の子宮体部からの出血がある場合は体癌の検査も必要です。
診断は細胞診でスクリーニングし、異常がある場合には組織を採取します。最近は診断のために腟から見る超音波診断装置が使用され、内膜が厚い場合には体癌が疑われます(特に閉経後の場合)。超音波診断は無痛であり、内膜細胞診の器具が入らない、子宮口が閉鎖した閉経後の患者さんの場合に特に有用です。
症状としては異常出血がほとんどの患者さんにみられます。疼痛はあまりありません。閉経後に出血が見られた場合には体癌検診が必要です。しかし、閉経後の出血は必ずしも体癌だけではありません。萎縮性腟炎などでも出血しますので、病院で検査を受けられることをおすすめします。
外来で患者さんから子宮癌検診と子宮頚癌検診は違うのですかと、時々聞かれます。
厳密に言うと子宮癌は子宮頚癌と体癌がありますので、子宮癌検診と言えば頚癌検診と体癌検診の二つを含みます。
ただ、頚部にできる異常と体部にできる異常の発生率を比較すると圧倒的に頚部異常が多いので、子宮癌検診と言えば、子宮頚癌検診をさすことが多いのです。
以前は40代に多かったのですが、最近は20代、30代にその前癌状態が多く発見されており、頚癌の発生が若年化してきています。
この理由として、初めて性交する年齢の若年化が指摘されています。
高校女子の性交経験は1974年では5%程度でしたが、2005年には約30%に増加しています。
では、どうして初交年齢が低下すると、頚癌が若年化するのでしょう。
それは子宮頚癌の原因はHPVというヒトパピローマウイルスが性交により感染し、それが持続することです。
HPVに感染しても9割の方は自然に消失し、持続感染した方だけが子宮頚癌に進行します。
私は感染していないと思っている方も多いと思いますが、女性の約80%の方は一度は感染したことがあると報告されており、自分も感染した可能性があると考えた方がいいと思います。
胃癌など、他の癌に見られない子宮頚癌の発生の特徴は、遺伝因子(癌になりやすい体質の遺伝)が全くなく、環境因子が原因の100%を占めるということです。
つまり、HPVの感染が唯一の子宮頚癌の原因となります。
頚癌の若年化の理由は、初交が低年齢化することでHPVに感染する時期が早くなるからです。
まずは子宮癌検診を受け、前癌状態または初期に早期発見することが進行した癌の予防の一つです。
子宮頚癌の癌検診は細胞診という、子宮頚部から細胞を擦過して染色し、顕微鏡で異常細胞を見つける方法です。
多くの方は細胞診で異常がなければ大丈夫と考えると思いますが、他の臓器の癌検診と同様、この細胞診による診断率は意外と高くはないのです。
診断率は各国で異なりますが、53%と非常に低い国にもあり、異常細胞を探すことができないケースも多々あるのが現状です。
日本では、80%程度の診断率で世界の最高水準ですが、それでも100%ではなく、癌をチェックできない例があります。
これは近年、頚癌の中で腺癌と言われる組織の癌が増加し、それは細胞の採取や診断が難しいことも理由の一つです。
細胞診による診断率は100%ではないというものの、やはり細胞診は早期発見には欠かせません。
各国の中でも、特に極端に低い受診率を示しているのは日本です。
他の国は70%前後の受診率ですが、日本だけ際立って低い受診率になっています。
他の先進諸国に比較し日本の女性は子宮頚癌検診を受ける方が非常に少ないということです。
ここが日本の子宮頚癌の早期発見の大きな問題です。
死亡率は諸外国では減少している中、日本は増加している原因もここにあります。
最近、細胞診と子宮頚癌の原因ウイルスであるHPVを調べる検査を併用することにより、100%の診断率を得ることができるとの報告が発表されています。
これに基づき、以前よりアメリカの学会のガイドラインでは、30才以上の頚癌検診には細胞診とHPV検診の併用が勧められています。
日本産婦人科医会でも、20-29歳は細胞診のみによる1年間隔の検診、30-65歳は細胞診とHPV検査併用による3年間隔の検診、または細胞診が連続3回陰性の女性は細胞診のみで2年間隔の検診が勧められています。
しかし、このHPV検査の問題点は、費用が高いということです。
地域により、この併用検査を自治体で負担している所もありますが、予算の関係上、一般的ではありません。
しかし、長期的にみれば、検診間隔を長くでき、結局は費用削減できると試算されています。
現在は保険が効きませんので自費となります。
方法は簡単で細胞診と同様に頚部から綿棒で細胞を採取するだけです。
子宮頚癌は近年、20歳代-30歳代の若年者に増加しており、厚生労働省も子宮癌検診の対象年齢を20歳以上としました。
子宮頚癌の発生は、HPV(ヒトパピローマウイルス)というウイルスが大きく関わっています。しかし、このウイルスに感染すれば、皆すべてのヒトが子宮頚癌になるというわけではありません。実際に進行した癌になるには、他の因子が関係してきます。
このウイルスに対するワクチンは、子宮頚癌の発生の抑制に効果があることがわかり、子宮頚癌の予防のために、日本でも実際の臨床の場で使用され始めました(2009年12月22日以降)。
また、アメリカでは、子宮癌検診の際に、30歳以上では従来の細胞診の他に、このHPVを持っているか、特に将来、頚癌になりやすい高リスクタイプのHPVを持っているか、を検査することが一般的になってきました。
当院でも御希望の方にはこの検査を行っています。細胞診と同時に行い、綿棒でこするだけの簡単な検査です。現在、保険が効かず、自費ですが、安心を得るため希望される方も増えています。より精度の高い癌検診をご希望の方はお申し出下さい。
子宮癌検診は一般的には子宮の入り口である子宮頚部の癌の検診をさすことが多く、この子宮頚部をスパーテル(木へら)などの器具でこすることにより細胞を採取し、ガラスの上に塗布します。これをアルコール液に漬けて細胞を固定したあと、染色をします。染色後、顕微鏡で細胞を観察し、異常な細胞がないか、癌細胞が見られないかなどを診断するわけです。
この頚癌の細胞診は痛みは全くなく、数秒で終わります。
一方、最近日本でも増加傾向のある子宮体癌の細胞診はちょっと痛みを伴うことがあります。子宮の中に細いブラシなどの器具を挿入し、細胞を採取します。そのあとの染色などは頚癌の細胞診と同様です。
最近、子宮頚癌の細胞診の結果報告の様式が変わりました。アメリカを中心に採用されているベセスダシステムに変わったのですが、従来のに比べ、一般の方には分かりずらいものになったのかもしれません。今までの結果はI型からV型までの数字で表しましたが、これからはこのような数字ではなく、細胞診で推定される病変そのものを記載することになりました(2013年から)。例えば、上皮内癌が疑われる場合は、その結果はIV型ではなく、推定病変は上皮内癌、などと病名を書くことになりました。施設によってはまだ従来の数字で結果が出る所もあるかもしれませんが、新しい結果報告を採用している所でもしばらくは従来の報告と併用して報告されると思います。
強調したいことは、細胞診の結果はあくまでも推定であり、実際の病態とは異なることがあるということです。細胞診の結果で推定病変は高度異形成という結果が出たとしても、実際は軽度異形成かもしれませんし、上皮内癌かもしれないということです。細胞診で異常が見つかった時はコルポスコープという拡大鏡で子宮の頚部を観察し、異常の部分があれば組織を採取します。その組織の結果が最終診断となります。当院では、このコルポスコープでの精密検査も行っておりますので、他院で精密検査が必要な結果が出た時も検査を受け付けております。
下記に新しい細胞診の判定の結果である推定病変とその用語の説明および従来の型について記載します。
推定病変 用語説明(従来の型)
a.陰性…微生物
微生物・その他の非腫瘍性所見(I, II型)
b.扁平上皮系異常
c.腺系異常
上記結果の次の対応は・・・
異常がない場合には、”陰性” という結果になります。異常がある場合には、”軽度異形成“などの推定病変名で結果が出ますが、上記に書きましたようにあくまでも推定です。
子宮頚部扁平上皮癌の発生の段階は下記のように進みます。
軽度異形成→中等度異形成→高度異形成→上皮内癌→微小浸潤癌→浸潤癌
コルポスコピーとは、子宮頚部をコルポスコープという拡大鏡で拡大して観察し、病気の部分を確認する検査法。このコルポスコープで見ながら異常部の組織を採取します。精密検査の時に行います。
生検とは、子宮頸部の場合、コルポスコープの検査のもと、組織を一部採取し病理検査を行うことです。
子宮体部の細胞診の結果は従来通り、I、II型は正常、III型は増殖症または癌の疑い、IV、V型は癌です。

正常細胞

上皮内癌

癌細胞
HPV検査との併用検診により、精度の向上、検診間隔の拡大をはかります。
子宮頚がんの原因は、遺伝ではなくHPV(ヒトパピローマウイルス)というウイルスの感染です。女性の80%の方は生涯に一度はHPVに感染するといわれています。感染しても多くの方は自然にHPVは消失します。HPV感染の有無を検査することにより、子宮頚部の異常の可能性を知ることができます。
従来の細胞診単独の正診率は実は80%程度であり、100%ではありません。異常を正常と判断されることも、またその逆もあります。HPVが検出されれば、現在異常がある可能性が高いと判断されます。併用検診により正診率はほぼ100%になります。
細胞診を行った細胞採取のブラシでそのままHPVの検出検査を行えますので、HPV検査のためにさらに別な検査を行うわけではありません。
細胞診とHPVの二つの検査を行うことで、診断の精度が上がりますので、細胞診が正常、かつHPV検査も正常の時は、次回の検診は翌年ではなく、隔年でよいことになります。HPV検査を行う時は細胞診も同時に行います。今後、北海道の各都市でも、この併用検診が広がることを期待したいと思います。
HPV検査は本来5,000円以上かかる高い検査です。しかし、2018年1月より旭川市ではHPV検査に助成金が出ることになり、500円でこの精度の高い検査が受けられることになりました(HPV単独の検査は助成が出ません)。
細胞診とHPV検査の併用検診の対象者はHPVの感染率が高い20-40歳代で偶数年齢の方です(併用検診で計1,200円、国保の方600円。年齢は4月1日現在の年齢)。
49歳以上の方は、偶数年齢の時に細胞診の助成を受けられますが、HPV検診に関しては助成は出ません。旭川市の子宮頚がん患者をゼロにするため、年齢が対象となる方は、精度が高く、簡単で、しかも安い費用で受けられる細胞診とHPVの併用検診を是非受けて頂きたいと思います。
細胞診の結果は”がんを想定する”などと表現されるように、最終的な診断ではありません。治療に進む前に組織検査を行い、治療前の最終診断をします。
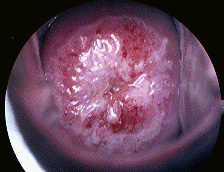
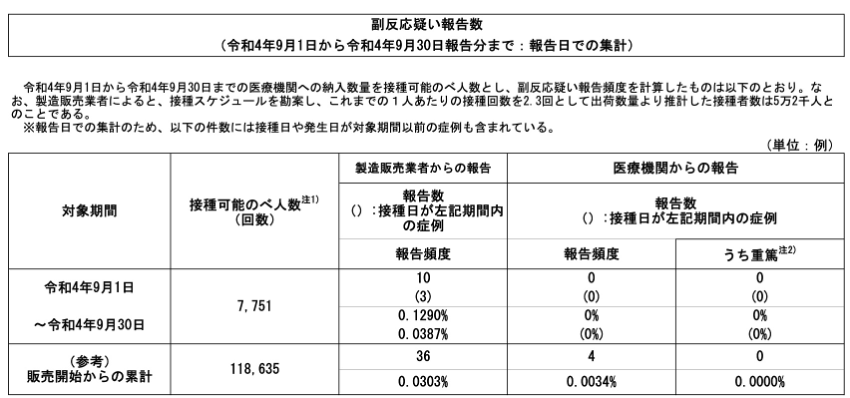
細胞診で異形成以上の病変が疑われた場合は異常組織を採取し、組織学的に診断しなければなりません。特に異形成の場合は病巣の部分が小さいこともあり、正常の部分の組織を採取してしまえば、正常の結果が出てくる恐れがあります。このため、子宮腟部拡大鏡(コルポスコープ)という顕微鏡のようなもので頚部を拡大して観察し、酢酸で加工した後、異常部分を確認して組織を採取します。
頚癌の子宮口をコルポスコープで観察したもの。白い部分が病巣
子宮体癌の精密検査は内膜の組織を掻破して採取します。内膜癌の場合も病巣が小さい場合があり、子宮鏡で子宮内を観察し、病巣の部分を確認したのち組織を採取した方がより正確に診断できますが、この子宮鏡はコルポスコピーほど普及していないため、子宮鏡の観察なしで数カ所から組織を採取することが多いようです。
アメリカを始め、すでに世界では100以上の国でHPVワクチンは使用されています。そして、その効果も実証されています。現在発売されているワクチンは(日本では平成21年12月22日に発売されました)、発がん性のあるHPVの中でも感染の頻度が高いタイプ16と18に対するワクチンです。未感染の方 への接種によりほぼ100%効果があります。欧米ではHPV16または18の陽性率は70%以上です。日本や韓国では約60%ですが、20-30歳代に限 ると80%以上の陽性率になります。頚癌の若年化が進んでおり、今後、日本でも16/18の陽性頻度が高くなる可能性もあります。将来、このワクチンによ り子宮頚癌の発生を約70%減少させることが期待されています。
ワクチン接種が開始されてまだ5-6年しか経過していませんので、予防期間に関する実績はありませんが、理論的には20年間以上は効果は持続すると考えられています。このワクチンを受ける方が多ければ日本でも子宮頚癌の減少は確実です。
このワクチンはすでに感染している人には効果はなく、治療効果のあるワクチンではありません。あくまでも予防するためのワクチンです。もし、すでに HPV16/18に感染している方にワクチンを接種しても問題はありません。今感染しているHPV16/18に対しては効果はありませんが、将来の再感染 に対しては予防効果があります。
性行為が開始される年齢の前の少女が最も効果があります。日本産婦人科学会では11歳-14歳を対象年齢としていますが、HPV16/18に感染していな い人であれば、20歳でも30歳でも効果はあります。学会では45歳まで対象としています。ワクチンは原則として3回の接種が勧められています。3回接種した方が効果の持続が期待されるからです。費用は自費診療となり3回で計5万円程度です。
旭川市では2011年2月より中学1年から高校1年までの女性を対象に公費負担となり、全額無料になりました。この年齢以外の方は公費負担はありませんが、将来の子宮頚癌予防のため接種を受けて頂きたいと思います。
時に生理以外に出血が認められることがあるという方がいると思います。これは煩わしいと思うのと同時に、何か異常でもあるのだろうかと考える方が多いと思います。年齢により、不正出血を起こす原因が異なります。
10代ですとほとんど場合ホルモンの分泌異常による出血です。月に2度も3度も出血があり、どれが生理でどれが不正出血かわからないといって来院されるこ とがあります。これは卵巣の機能がまだ充分成熟していないため、ホルモンのバランス異常により出血してくるわけです。一般的に排卵がない周期が多く、その ため排卵周期に見られる黄体ホルモン分泌がなく、1種類の卵胞ホルモンしか分泌されないため、子宮内膜が早期に剥脱し出血してきます。排卵があっても黄体 ホルモン分泌不全の場合はやはり出血をきたします。
20才以上の成熟婦人の場合は様々な原因が考えられます。まず妊娠可能な年齢では妊娠に関係した出血、例えば切迫流産なども考えておかなければなりません。妊娠するはずはないと自信を持っている人でも意外と妊娠していることがあります。また、生理と生理の中間にかぎって出血してくる人もいます。これはいわゆる中間期出血であり、排卵前後のホルモンの分泌の変化により子宮内膜が一部剥脱してくるものです。心配するものではありませんが、妊娠を希望している人はホルモン剤の服用を考えた方がよいでしょう。妊娠を希望しない人の場合は、その出血が気になるのであればホルモン治療を行った方がよいのですが、あまり気にならなければそのまま様子を見ても問題はありません。また、性交の時に出血する人もいます。これは子宮の頚部(入り口)にびらんがある場合に認められます。特にびらんに炎症が加わると出血しやすくなります。
このびらんは生理がある若い人であれば、5人に2〜3人に認められるものですが、出血しやすいびらんの場合には性交の時に出血してくることがあります。問題はこのびらんが悪性の場合です。びらんは肉眼で見ただけでは良性か悪性かは判断できないことが多く、細胞をとって検査をする、いわゆる細胞診(癌検診)をしなければなりません。最近はこの子宮の入り口の癌、子宮頚癌やその前癌状態が若い人にも多く見られるようになり、頚癌の若年化が注目されています。若い人も異常出血を認めた場合は癌検診をうけて下さい。
また、子宮の頚部(入り口)や内膜のポリープなどでも出血してきますし、子宮筋腫がある場合では生理が長引いたり、量が多くなることがあります。
更年期ころではやはり無排卵、黄体機能不全などホルモン分泌異常により出血することが多くなります。月経周期も短くなり、頻回に出血することがあります。
閉経以後の少量の出血は腟炎のことが多いのですが、やはり癌の有無を診断しなければなりません。閉経後は子宮頚癌はもちろんのこと子宮体癌の可能性も出てきますので、頚部の癌検診だけでなく、体癌の細胞診も行わなければなりません。
以上のほかにも出血をきたす疾患はあります。自己判断せず、不正出血がみられたら産婦人科を受診していただきたいと思います。
更年期という言葉はよくきかれますが、更年期とはどの時期を指すのでしょうか。
個人差はあるものの、大体42才から56才くらいまでの期間であり、その間にほとんどの方が閉経になります。
ちなみに最後の月経から1年間月経がない場合に、閉経になったと診断されます。
更年期には体や心に様々な変化が生じます。
その原因は大きく3つに分けられます。第一は女性ホルモンの減少、第二はその女性のおかれている社会的な要因、第三は精神的な要因です。
更年期障害は女性ホルモンの急激な減少という根本的原因に、社会的・精神的な要因が加味されて現れてきます。
したがって、女性ホルモンの減少という共通の現象があるにもかかわらず、明るく満ち足りた生活を送っている人は更年期障害も軽くすむかもしれません。
更年期は卵巣機能の低下による女性ホルモンの減少しつつある時期であり、まず月経異常が最初に現れてきます。
月経周期が短くなり、その結果1か月に2度の月経をみることがあります。
排卵もない周期があり、月経持続日数も短縮し、経血量も少なくなります。
また、逆に経血量が増加することもあります。
次に現れてくるのは自律神経失調症状、いわゆる更年期症状です。
もっとも代表的な症状として、顔のほてりや異常発汗があります。
急に顔がかっと熱くなり、汗が滝のように流れると訴える人もいます。
これらの症状は閉経後5年以上10年未満の人でも40%にみられますが、閉経後10年以上経過した人では4%に低下すると報告されています。
精神神経症状も更年期障害の一つとして現れることがあります。
イライラ、不眠、抑うつ状態などで、具体的には、外出したくない、人と会いたくない、やる気がおきない、疲れやすい、物忘れ、頭痛などを訴えてきます。
さらに時間が経過すると生殖器症状が出現してきます。
女性ホルモンの一つであるエストロゲンの減少により、外陰部の皮膚や腟粘膜の萎縮が始まり、この萎縮により外陰部掻痒症や性交痛が出てきます。
若い時は腟は酸性であり、菌が発育しにくい状況になっていたのですが、更年期でエストロゲンが減少することにより、腟内はアルカリ性に傾くため、菌が繁殖しやすくなり、腟粘膜が萎縮し薄くなることも加わり、腟炎を生じやすくなります。
このため、腟の乾燥感、性交痛などが発症するわけです。
また、腟炎をおこすことにより、菌が尿道の方にまわり、それが尿道炎、膀胱炎をおこしてきます。
更年期以後、膀胱炎を繰り返す人はまず腟炎を治療しなければ なりません。
閉経後に症状が更年期障害によるものか、ホルモン値を調べてほしいと受診される方がいますが、ホルモン値が異常になったために閉経になるので、閉経の方は全てホルモン値は異常です。よって調べる意義はありません。
参考文献 : 臨床医のための女性ホルモン補充療法マニュアル
編集 : 青野敏博
A.急性期の症状
B.亜急性の症状
C.慢性障害
更年期障害は女性ホルモンの減少によって生じるものですから、治療薬の第一選択は女性ホルモンを補うことです。わが国ではホルモン剤というと拒否反応を示す方がいますが、現在アメリカでは更年期以降の年代の方の30〜40%くらいの方が、そして中流家庭以上の方のほとんどがホルモン剤の投与を受けており、30年前から行われている確立された治療法です。(日本ではいまだに薬局の方や、他の科の医師で誤解している方がいることは残念です)
現在行われているホルモン補充療法は、2種類の女性ホルモンを服用または、腹部に貼付する方法です。この女性ホルモンは卵胞ホルモン(エストロゲン)と黄体ホルモン(プロゲステロン)の2種類です。服用の仕方は大きく2つに分けられます。一つは手術を行いすでに子宮がない方の服用方法で、卵胞ホルモンを1日1錠連日服用または貼り薬を1日おきに腹部にはります。一方、子宮がある方は2種類のホルモンを使用します。
ホルモン剤の副作用を心配される方がいますが、そのホルモンの量はかなり少ないため、重大な副作用はありませんが、少量の不正出血をみる方がいます(すでに子宮を摘出している方はもちろん出血はありません)。しかし、これはあくまでもホルモン剤の服用による子宮内膜の反応によるものであり、心配するような異常出血ではなく、続けて服用するとほとんどの方は出血は止まります。
日本では、ホルモン剤と癌の関係を心配される方がいます。しかし、データをもとにした議論をしなければなりません。癌全体では癌が増えるということはありません。ホルモン補充療法を行っている人は、子宮体がん、大腸がんになりにくくなることがわかっています。しかし、卵胞ホルモンだけを服用すると、子宮体癌になる率が若干増加します(先に述べましたように子宮がない方は卵胞ホルモンだけを使用しても心配ありません)。そこで、卵胞ホルモンと一緒に黄体ホルモンを服用すると、全くホルモン剤を飲まない人に比較すると5分の1にまで体癌になる確率が減少してしまいます(黄体ホルモンは体癌の治療薬としても使用されています)。つまり、ホルモン補充療法を行うことにより、最近、日本人に増加傾向のある子宮体がんになりにくくなるということです。
乳がんに関しては、まだ、結論は出ていませんが、最近は5年以上服用すると若干増加するということが言われています。過去に世界中でいくつも乳がんとホルモン補充療法の関係について調べた論文がありますが、女性ホルモン剤を服用すると乳癌になりやすくなる、と言う論文と、逆に乳がんになりにくくなるという論文は半数ずつなのです。少なくとも5年以内の使用には問題はありません。最近の110,984名という多数を対象者とした論文(2006年12月発表。アメリカの2002年のWHIの発表は26,000名)でも、5年以内の服用では乳癌は増加しないことが再確認されています。5年以上服用した場合、アメリカのWHIの研究でも0.08%のごくわずかの増加であり、心配するほどのものではありません。ホルモン補充療法を受けて乳癌になるリスクは1.26倍との報告がありますが、たばこを吸っている人は肺ガンになるリスクは29倍にもなることを考えると、ホルモン補充療法のリスクは小さいと考えられます。
そもそも日本人に乳癌が増加しているというものの、アメリカ人に比較するとまだ半数です。また、卵胞ホルモンだけを使用している方は乳癌になりにくいという考え方も支持されてきています。
ホルモン補充療法を受けると体重が増加すると考えている方もいますが、体重の増加はありません(Am J Obst Gynec 2007年の論文)。むしろ内蔵脂肪などは減少するとされています。
ホルモン補充療法を行うに当たって、子宮がん、乳がん検診は受けるべきです。乳癌検診は40歳以上はマンモグラフィーが推奨されていますが、マンモグラフィーで全ての乳癌がわかると誤解されている方もいます。触診で明らかな乳癌がマンモグラフィーでわからないこともあります。日本では超音波診断法が普及しており、特に若い方ではマンモグラフィー以上の診断率とされています。しかし、マンモグラフィーも超音波も診断に不得手な乳癌があり、両方をやることが診断率を上昇させます。
ホルモン補充療法を受けていると、寝たきりの原因の一つとなる骨折が減少することもわかっています。
更年期症状の改善はもちろんのこと、腟炎、膀胱炎などの泌尿器、生殖器症状の改善、骨粗鬆症の予防、治療、コレステロールの減少、動脈硬化の予防、ひいては心、血管系の疾患の予防のために、若返って、元気な毎日を過ごすために、ホルモン補充療法を受けられてはいかがでしょうか。
更年期障害のホルモン補充療法は、悪性腫瘍全体ではリスクを上昇させるものではない・・第26回日本女性医学学会(2011.11)より
10年前のアメリカからの発表(平均年齢63歳で肥満,喫煙者など元々リスクが高い人達を対象とした発表)によるホルモン補充療法(HRT)の乳癌のリスクを過剰に評価し、毎日の生活に支障をきたしているにもかかわらずHRTを受けていない方も少なからずいます。アメリカでは、1万人の女性のうち、30人は乳癌になりますが、HRTを5年以上受けている人は38人になったとされています(0.08%のみ上昇)。しかし、この率は航空機の客室乗務員の乳癌発生が5倍(30人が150人に増加)、喫煙者の肺癌の発生率が29倍になることに比較すると非常に少ないものです。また,西洋諸国に比較し、約1/4の乳癌発生率である日本では、厚生労働省の研究班ではHRTを受けている人はむしろ乳癌の発生は低下したと報告されています。
下記は今回の学会の報告です。・・・・・
HRTの有効性はさらに検討が進められ、現在では、冠動脈疾患は60歳未満あるいは閉経後10年未満の健康女性ならばリスクは上昇しないこと、欧米でも乳がんに関しては5年未満の施行なら安全であるというコンセンサスが得られており、日本産科婦人科学会、日本女性医学学会のHRTガイドラインもこれに沿って作成されている。
一方、HRT施行による悪性腫瘍リスクの変化は上昇するものだけではなく、逆に大腸がんのように低下するものや子宮頸がんのように不変のものもあるため、これまでの検討では悪性腫瘍全体で見ると、HRTは罹患率のリスクは増加させず、死亡率はむしろ低下させることが報告されている。したがって、確かにリスクの上昇する悪性腫瘍があることは否定できないが,HRTは患者個人として見た場合の全悪性腫瘍では、罹患リスクや死亡リスクを決して上昇させるものではないことが現在の考え方となっている。・・・
(HRTを受けていない人の方が癌の死亡率は高くなるということです)
エストロゲン単独療法で乳がんは増加しない・・・乳がんについては、最近報告されたWHIの研究中止後約10年の追跡調査によると、エストロゲン単独療法ではリスクが有意に低下していた。
他の大規模コホート研究(Nurses’ Health Study)でも、20年までのエストロゲン単独療法はリスクを有意に上昇させないと報告されており、リスク上昇への比重はエストロゲンよりも黄体ホルモンの方が大きいと考えられる。
子宮内膜症は最近増加している病気であり、珍しいものではありません。
子宮内膜症は生理の時にはがれてくる子宮内膜の細胞が体の他の部分に広がり、それぞれの部位で生理の時に出血する病気です。
その発生原因の詳細は不明で、いくつかの説があります。
内膜症の部位では出血点が見られ、卵巣にできれば血液が卵巣内に貯まって卵巣嚢腫(チョコレート嚢腫)をつくることがあります。
体のあらゆる所に発生しますが、特にできやすい部位は子宮筋層内、子宮の裏側の腹膜、卵巣です。
生理痛の原因が全て内膜症とは限りませんが、この子宮内膜症があると約50%の人に生理痛を認めます。
この内膜症があると、50〜80%の人が不妊症になると報告があります。
その理由として、一つには内膜症は癒着(ゆちゃく)をおこす病気であり、卵管の周囲に強度の癒着ができれば卵管の動きが制限され、排卵された卵子を吸い上げることができません。
また、癒着が強くなくても内膜症の存在により、腹腔内の種々のサイトカインという物質により精子や卵子が攻撃され受精ができなくなります。
しかし、最近は卵管を巻き込んでいない内膜症は不妊症の原因とはなりにくいとの意見もでてきています。
内膜症の症状としては生理痛の他に、性交時の痛み、排便痛などが認められることがあります。
内膜症の診断はどうするのでしょう。
まず、第一に内診により、卵巣の腫大や子宮の裏側の腫瘤の有無をみます。
この時、内膜症があれば内診指の圧迫により突き上げられるような痛みが走ることがあります。
超音波画像診断では、卵巣に貯留した血液像などが観察されることがあります。
しかし、腹膜や卵巣の表面に内膜症が存在する場合は超音波ではわかりません。
血液検査も有用のことがあります。
内膜症の時には血液の中にある物質が増えてくることがあり、これの増加の有無をみます。
しかし、これも内膜症があっても正常の値を示すこともあり、これだけでは診断できません。
これらの検査で総合的に診断するわけですが、しかし、それでも内膜症があるにもかかわらず諸検査で異常が認められない時があり、最終的には腹腔鏡といい、おなかの中を内視鏡でのぞく検査で診断することになります。
ここで問題になるのは内膜症があるにもかかわらず、内膜症患者の30-40%の人は症状がないということです。
経験した症例の中には開腹すると腸も子宮も卵巣も内膜症による癒着のため一塊となっているにもかかわらず、全く症状を認めない症例もありました。
生理痛がないから内膜症ではないとはいえないのです。


最近、不妊症の患者が増加しているとされていますが、その一つの原因に晩婚化があげられています。つまり、結婚が遅くなり結婚年齢が上昇するに従い、内膜症の発症率が増加し、いざ妊娠を希望する時には内膜症のため妊娠が難しくなるからです。
卵巣に発生した子宮内膜症は血液が卵巣に貯留するのでその色からチョコレート嚢腫ともよばれる。写真はチョコレート嚢腫の超音波像。
時に生理以外に出血が認められることがあるという方がいると思います。これは煩わしいと思うのと同時に、何か異常でもあるのだろうかと考える方が多いと思います。年齢により、不正出血を起こす原因が異なります。
現在、世界でもっとも症例が多い性感染症であるといわれているクラミジアですが、臨床症状があまりはっきりせず、命にかかわる病気でないため、治療される 症例より、感染する症例が多いためと考えられています。性行為により子宮の口である頚管から侵入し、子宮付属器炎、骨盤腹膜炎と広がっていきます。不妊症や子宮外妊娠の原因になったり、流産、早産を引き起こします。頚管炎の時には症状が顕著でないため、骨盤内に広がって痛みが出てから診断がつくことが多いようです。
古くからある性病で、ペニシリンなどの抗生物質が有効なため減少していましたが、最近再び増加傾向にあるようです。クラミジアと混合感染もあり、男性の場合、排尿痛、尿道分泌物の増加などの症状がありますが、女性の場合は半数以上は無症状と言われています。最近のクラミジアの流行以前は骨盤腹膜炎の大きな原因でした。従来使用されてきた抗生物質の効果が弱くなって来ています。
通常、皮膚、粘膜の接触で感染します。進行状態により1期から4期にまで分類されますが、最近は進行した3、4期は見られなくなりました。しかし、早期梅毒でも症状のない梅毒が半数以上であり、健康診断や妊婦健診時などに偶然発見されることがまれにあります。1期の症状は丘疹が外陰部に出現し、それが潰瘍化します。ソ径リンパ節が腫れることもあります。ペニシリンが現在でも有効です。
単純ヘルペスウイルスによる性感染症であり、最近増加傾向にあります。性交後、2〜7日後に小水泡が外陰に出現し、それが破れて潰瘍を作ります。痛みがかなり強く、発熱、ソ径リンパ節の腫れが出ることもあります。一度これにかかりますと、治っても再発することがたびたびありますが、症状は軽度です。治療は抗ウィルス剤の内服剤と軟膏で治療します。
これはヒト・パピローマウイルス(HPV)により感染し、性器にイボ状の腫瘤ができるものです。潜伏期間は性交後2〜3か月で、ウイルスで発生するもので すから、数多くできることがあります。外陰部だけでなく、腟内、子宮口にもできることがあります。これも一度治療しても再発することがあります。
トリコモナスという原虫が腟内にたくさんいると、膣炎を起こし、おりものが多くなったり、かゆみが出てきます。腟がただれ、真っ赤になることもあります。トリコモナスは肉眼では見えませんが、白血球より大きく、鞭毛(べんもう)を持ち、動いている虫です。
先に述べたように、かゆみがあることが多く、またあわのようなおりものが多くなります。
この原虫は腟以外にも、子宮の入り口、尿道、膀胱、バルトリン腺などにも入りこみます。
性交により男性にも感染し、また逆に男性から女性へも感染します。症状は女性ばかりで男性にはふつう症状はありません。
治療法は腟内を洗浄して原虫を少なくし、トリコモナスに対する薬を挿入するため、通院が必要ににります。また、膀胱など薬を入れにくい部位にあるトリコモ ナスを治療するため、内服剤を服用すると再発も防げます。ご主人も内服薬を服用し、夫婦同時に治療していただきます。治療中は性交はしないで下さい。
治療終了2週間後にトリコモナスの有無を検査し、治っているかを検査します。
その他HIV感染症など、ほかにもいくつもありますが、紙面の関係で省略いたします。上記の症状があれば早期治療のため、そしてさらに他の人への感染を避けるため、早めに産婦人科を受診していただきたいと思います。
最近、クラミジア感染症が男性にも女性にも増加してきています。クラミジアは細菌にもウィルスにも属さないもので、最初は男性の非淋菌性尿道炎の原因として注目されました。クラミジアは性感染症の一つで女性にも感染症例が多いことが明らかになってきました。女性の場合、骨盤内の腹膜炎や子宮外妊娠の原因になったり、不妊症、流産の原因として重要な疾患になってきました。女性の場合、最初は頚管炎(子宮の入り口の炎症)で始まりますが、症状を認めない患者さんが多いことが問題となります。しかし、感染後、時間がたち頚管から卵管へ広がり、さらに腹腔内に進むと、骨盤腹膜炎を起こすことにより下腹痛が出現してきます。
次にクラミジアによって引き起こされる疾患をあげます。
子宮の入り口の頚管という部分の炎症であり、帯下(おりもの)が増加することがありますが、多くの場合無症状です。しかし、この段階で治療しなければ、卵管や腹腔内へ炎症が波及してしまいます。
頚管炎の段階で治療がなされない時、卵管、卵巣周囲の炎症が生じ、さらに骨盤腹膜炎となります。この段階になって初めて下腹痛を認め、病院を訪れることがあります。
前述の卵管炎や骨盤腹膜炎になると、卵管が閉塞したり、卵管周囲に癒着が生じ、不妊症を引き起こします。最近、子宮外妊娠の多くはクラミジア感染症が原因であることが報告されています。
妊娠している場合、羊膜の炎症を起こして破水してしまう結果、流産を引き起こすことも報告されています。
分娩時、赤ちゃんが産道を通過する時、クラミジア感染があれば多くはありませんが新生児に結膜炎や肺炎を生じさせることがいわれています。前記の羊膜炎や産道感染による新生児への感染を考慮し、妊娠中にはクラミジアの検査を行うことが多くなりました。
診断は頚管からクラミジア抗原を検出することや血液の中の抗体の存在を検査し、クラミジア感染が起きているかを診断します。この抗体は治療を行い、治っているにもかかわらず、なかなか低下、陰性化しません。
治療はマクロライド系の抗生物質やニューキノロン系の抗菌剤を一般的に1週間使うことにより行います。クラミジアの場合、相手の方も検査を受け、陽性であれば治療しなければなりません。
クラミジアは先に述べましたように女性の場合は不妊症につながります。最初は症状を認めないことが多いのですが、おりものの増加や下腹痛がある場合は受診されることをお勧めします。
外陰部の強い痛みのため外来を受診される方がいます。この時ヘルペスというウィルスによる感染症のことがあります。
これは単純ヘルペスウィルスというウィルスによって、唇や性器などに感染します。このウィルスにはI型とII型があり、I型は口唇の病変が多く、II型はほとんど性器だけに発症します。ヘルペスは接触感染で、飛沫感染はありません。
症状は初めてかかる場合は症状が非常に強くでますが、時に自覚がない場合もあります。性交渉などで感染してから3-7日の潜伏期間後に外陰部に激しい痛みを伴った2-5mmほどの潰瘍や水泡が多数出てきます。足の付け根のリンパ節の、痛みを伴ったはれができたり、熱も38度くらい出ることがあります。痛みのため排尿もできなかったり、座ることもできない方もいます。多くの場合外陰の左右対称にできます。
一度治ってから、後日再発することがあります。この場合はあまり症状は強く出ません。初めてかかって、なおった後でもこのウィルスは神経細胞にひそんで、疲労、ストレス、手術、飲酒などがきっかけで発症します。この再発の場合は他人から移ったものではありません。症状は小さい潰瘍や水泡ができますが、軽い痛みや違和感だけの場合もあります。
治療は心身の安静が基本です。最近はこのウィルスに対する飲み薬、注射や軟膏がありますので、重症でない場合には1週間ほどでかなりよくなります。外陰部にはこのウィルスがたくさんいますので、他人に移さないように気を付けて下さい。軟膏を塗る時は綿棒を使い、一度塗ったら捨てて、次の患部に塗る時には新しい綿棒を使って下さい。水泡の中にはウィルスが大量に含まれていますので、これを破った時には特に注意して下さい。性交渉は治るまでもちろんいけません。また外陰部が湿らないように気を使って下さい。局部を乾燥させるとウィルスの増殖を抑えます。症状がひどい時は入浴は避けて、シャワーにして下さい。その後は充分乾燥させてください。
ウィルスがついた下着は煮沸消毒したり、日光にあてて乾燥させれば安全です。アルコールも有効で、トイレのあとは消毒用アルコールをふくませた脱脂綿で拭くとよいでしょう。
妊娠中に感染した場合には、赤ちゃんに奇形を起こしたりすることはほとんどありませんが、分娩時に産道で赤ちゃんに感染することがあります。この時には赤ちゃんの死亡率は非常に高いので帝王切開で分娩を行います。
なるべく早い時期から治療を開始した方がなおりやすいので、上記の症状が出ましたらただちに病院を受診して頂きたいと思います。
帯下(たいげ:おりもの)や外陰部のかゆみを訴えて来院する患者さんは産婦人科の外来で多くみられます。その中でも多いのはカンジダ症とトリコモナス症です。
カンジダとは真菌というカビの一種で、腟の中にいる常在菌の一つです。掻痒感が強く、外陰炎が強くなると外陰部は発赤し、ひどい場合は無意識に掻き、引っかき傷のようになってから来院される方もいます。おりものは白く、豆腐のかす状とかヨーグルト状と表現されます。カンジダ症は妊娠している時や、抗生物質を飲んだ時、糖尿病の方、体力の消耗した時、発熱した時、温泉などで長湯をして体が暖まった時などに発症します。市販の総合感冒薬ではカンジダ症にはなりません。むしろかぜで発熱したことによりカンジダ症になったと思われます。
妊娠している時は、分娩時までに治療しておかなければ、産道を赤ちゃんが通ってくる時に赤ちゃんの口に入り、特に未熟児の場合に鵞口瘡というカンジダ性の口内炎になり、口がただれて母乳を飲めなくなることがあります。また、口の中に入ったカンジダ菌が腸を通り、便に排出され、新生児期にカンジダによるおしりのただれが生じることもあります。さらにあまり多くはありませんがカンジダによる子宮の出口である頚管部の炎症で破水が起こり早産を引き起こすこともあります。
抗生物質の治療を受けた後もよくカンジダ症になり来院する方がいます。これは抗生物質によりカンジダに拮抗する腟の中の細菌が減少し、カンジダが増殖しやすい環境ができるためです。しかし、抗生物質も必要な場合は飲まなければカンジダ症どころではない重症の炎症を引き起こしてしまいます。カンジダ症になりやすいので抗生物質は飲まないという自己判断する方がいますが、医師の指示に従って服用して下さい。
カンジダ症を何度も繰り返す方がいますが、この場合は糖尿病のことがあります。糖尿病の場合尿に糖が多く含まれているわけですが、この尿糖が外陰部を刺激して、また免疫能の低下がカンジダ症を発症し易い状態にします。
また、温泉、サウナ、岩盤浴に行ったあとカンジダ症になってくる方もいます。そこで感染したというわけではありません。長時間体温が上がると、カンジダ菌が腟の中で増殖してくるものと考えられます。
市販の軟膏を塗って外陰炎がひどくなってから来院する方もいます。かゆみ止めの中にはカンジダ症を悪化させるステロイドという物質が含まれていることがよくあります。単なる湿疹であればこれは有効のことがあるのですが、カンジダの場合は逆効果です。
カンジダ症の治療は腟洗浄した後に腟座薬を腟内にいれるのに通院します。また、外陰炎にはカンジダ症のための軟膏を塗ります。かゆみがなくなると通院を中断してしまう方がいますが、中途で腟洗浄、腟座薬挿入を終えますとすぐ再発してきます。外陰部がかゆいのは腟に繁殖したカンジダ菌が外陰に降りてきて炎症を引き起こしているのですから、外陰部の炎症が治まっても、もとの腟内の炎症が治っていない場合は再発してきます。難治性の場合は飲み薬も使用することがあります。
子宮筋腫は産婦人科診療の中では成熟婦人によく見られる病変なのですが、筋腫がどうしてできるのか、筋腫の芽の発生についてはまだよくわかっていません。しかし、それが大きくなっていくためには女性ホルモンが関係していることはわかっています。女性ホルモンを活発に分泌している成熟婦人では筋腫の芽があれば、大きくなる可能性があります。しかし、その成長速度には個人差があり、比較的急速に大きくなる筋腫もあれば、なかなか大きくならない筋腫もあります。これは経過をみなければわかりません。
子宮筋腫ができた場合の症状ですが、多くの場合、実際は無症状です。症状がある場合には、多く認められるのは月経血量が多くなることです。出血が多くなれば貧血になります。筋腫で月経血量が多くなる理由は、筋腫のために子宮全体が大きくなり、結果として出血してくる内膜表面積が増加してくるからです。また、粘膜下筋腫では筋腫が小さくても出血量は多くなります。疼痛、生理痛も以前は関係しているいわれていましたが、実際は筋腫の場合には多くなく、これら痛みがある場合は子宮内膜症、腺筋症の方が可能性があります。また、大きくなれば膀胱を圧迫し、尿が少したまっても尿意を感じ、頻尿になることがあります。また、骨盤の後側を圧迫すれば、直腸を圧迫し便秘になることもあります。
妊娠との関係では、出来ている部位によっては不妊症の原因になることもありますし、妊娠した場合、流産、早産の原因になることもあります。
筋腫の治療法は症状の有無により、取り扱いが異なってきます。症状がなく腫瘤が大きくない場合には経過を見ます。最初は急速に大きくなっていかないか、数カ月後に診察しますが、あまり大きくならない場合には、6-12か月間隔で診察を行います。
残念ながら望まない妊娠があるかと思います。できれば、かわいい赤ちゃんを産んで頂きたいのですが、止むを得ない場合もあると思います。このようなテーマについてはあまり書きたくないのですが、現実に中絶を希望される方はおり、間違った知識を持たれないために、説明いたします。
まず、妊娠を中絶するには法的に定められた時期があります。妊娠21週 6日までが可能で、22週以降はいかなる理由があっても中絶はできません。どうするか迷っている内に22週になってしまったということがないようにして頂きたいと思います。また、14週以降になると通常の分娩と同じように経腟的に”お産”をする形になり、陣痛をおこさなければなりませんので大変です。できれば10週前の方が望ましいと思います。
子宮の胎嚢の中に卵黄嚢という小さい袋が超音波画像で確認できてから手術が可能になります。これは大体妊娠5週の中以降です。子宮の中に胎嚢のように見える袋だけが見られても実際は子宮外妊娠ということもあるからです。
妊娠を中絶する方法はいくつかあります。妊娠初期の場合は静脈麻酔をかけて、その間に手術をする方法です。手術そのものの時間は5分くらいで終わります。しかし、麻酔が覚めるまで2時間くらいは休んでいただきます。入院の必要はありません。この時の手術の方法として、その病院により異なりますが、子宮内容を掻爬(そうは)する、掻(か)き出す従来の方法と、吸引によって行う吸引法による手術の方法があります。後者の吸引法の方が術後の出血や遺残がなく安全な方法です。
妊娠8週以降は、子宮の口を手術の前に開くための処置をします。ラミセルという棒状のスポンジのようなものを子宮口に挿入し、2時間前後、挿入したままにします。子宮口が軟らかくなり、開いた後に手術を行います。当院では妊娠12週まで手術を行っています。
手術後に今後妊娠出きない体になるかと心配される方がいますが、1回ではほとんど問題はありません。しかし、4回、5回と回数が多くなればわかりません。これは子宮の内膜が薄くなり着床しなくなる、炎症により卵管が閉塞するなどにより妊娠が困難になることがあるからです。
基本的なことはきちんと避妊をするということです。低用量ピルは、避妊の確実な方法です。特に月経周期が不順な方は排卵日が一定しておらず、排卵日と思わない日に排卵していることがあり、思いがけない妊娠をされる方がいます。このような方は低用量ピルの使用が望ましいと思います。
待望の妊娠にもかかわらず、残念ながら流産に終わってしまうことがあります。しかし、流産は全妊娠の8-20%におきるとされており、珍しいものではありません。1度の流産の場合、必ずしも次回の妊娠も流産というわけではありませんので、次回に期待していただきたいと思います。
流産といっても切迫流産、進行流産、完全流産、不全流産、稽留流産など臨床的にはいくつもの種類があります。
原因はこの欄では書ききれないほどありますが、一番多いのは胎児の染色体異常で初期流産の50〜60%とされています。その他、子宮の異常、黄体機能不全、糖尿病など内分泌異常、感染症、免疫異常、精子の異常などです。
よく耳にする切迫流産というのは胎児が死亡した状態ではなく、出血などの症状があるものの、胎児がこれから正常に成長して行く可能性がある状態です。少量の出血や下腹痛などがみられる場合に切迫流産という診断名を付けますが、実際流産してしまったことではないので誤解しないでいただきたいと思います。出血があっても、その後は順調に胎児の成長が見られ、元気な赤ちゃんが生まれることも多いのです。
流産の症状としては出血を認めることが多いのですが、稽留流産(超音波で胎芽または胎児が子宮内で死亡しているのが確認されたが、出血などの症状がない場合)のように全く出血を認めないこともあります。出血していても心拍が確認されれば流産する可能性は低くなります。流産の出血の量は微量から大量までさまざまです。
近年は超音波診断装置が発達してきていますので、出血のような症状を認めない時期に流産の診断がついてしまうことが増えてきています。つまり、流産の中では先に述べた稽留流産が増えてきています。流産というと出血がつきもののように思われていますが、超音波装置で妊娠6〜7週以降で胎児の心臓の拍動の動きが観察されなければ、流産の診断がつきます。出血などの症状がなく、つわりもある時など、流産と診断されても納得されないこともありますが、妊娠の週数が明確な場合は超音波による診断は正確です。超音波診断装置が普及する前は胎児の心音が聴こえる時期である妊娠11-12週まで診断がつかず、多量の出血によりようやく診断されることもありました。
切迫流産の場合は、治療は安静が基本ですが、実は安静に関しても、有効であるというはっきりしたデータはありません。流産を止める特効薬はありません。原因の多くが染色体異常であり、染色体を薬で変えることはできないからです。薬物療法では妊娠16週以降の切迫流産の場合は子宮収縮抑制剤を使うことがあります。初期には以前使われたホルモン剤の注射は最近はあまり使用されなくなりました。もし、胎児が認められるものの心拍が確認されない進行した出血のある流産であれば子宮内容除去術を行なわなければ出血が持続します。ただ、胎嚢(たいのう)も見られない状態での流産の場合は手術をしないで、そのまま経過を見ます。生理位の出血量で終わると思います。
夜間、妊娠しているにもかかわらず出血してきた、という場合にはあわてないで下さい。初期の場合には、先に述べましたように、流産を止める治療法はありませんので、病院に来られても超音波でみるくらいで、処置はありません。むしろ車に揺られて長距離を移動する方が流産を進行させてしまうことがありますので、生理の多い時以上の大量の出血でなければ、家で安静にしている事が一番です。まず、静かにして落ち着かせておいて、診療開始時間後に病院に連絡して下さい。
はじめに流産は必ずしも繰り返さないとのべましたが、続けて2回流産した場合は反復流産とされ、3回目も流産する習慣流産になる可能性が高くなりますので、原因を知るために検査を受けていただきたいと思います。
「診療予約のページ」をお読みになってからご予約願います。
また、診療に時間がかかる方が集中した場合はお待ち頂く事があります。